Содержание
- Причины
- Диагностика Истинной пузырчатки:
- Диагноз
- Анамнез
- Причины осложнения и повторного заражения
- Предрасполагающие факторы
- Классификация
- Жалобы
- Патогенез (что происходит?) во время Истинной пузырчатки:
- Профилактика дисгидроза
- Диагностические процедуры при крапивнице
- Какие осложнения могут случиться
- Общие сведения
- Симптомы и формы
- Что провоцирует / Причины Истинной пузырчатки:
- С чем можно перепутать стрептодермию?
- Этиология
- Локализация
- Ветрянка
- Диагностика
- Течение
- К каким докторам следует обращаться если у Вас Истинная пузырчатка:
- Длительность лечения заболевания
- Профилактические меры и прогноз
- Патогенез
- Подобные патологии: на что похожа стрептодермия?
- Лечение
- Высыпания на руках: наиболее распространенные заболевания
- Бронхоэктатическая болезнь
- Терапия и лекарственные средства
- Элементы сыпи на коже
- Причины аллергических реакций на руках
- Терапия
- Разновидности экземы
Причины
Доказана генетическая предрасположенность к возникновению заболевания. Однако причинами экземы считаются также:
- изменения в работе иммунной системы;
- аллергия на бытовую пыль, лекарственные препараты, пыльцу растений, чистящие и моющие средства, стиральный порошок;
- патологии органов эндокринной системы — гипофиза, надпочечников, половых желез;
- стресс, нервно-психические расстройства;
- хронический инфекционный процесс в организме — поражение почек, ангина, отит, кариес;
- заболевания органов пищеварения;
- гиповитаминоз.
Спровоцировать обострение болезни могут внешние факторы:
- влияние высоких или низких температур;
- повреждение кожных покровов, трение;
- воздействие химических веществ, в том числе косметических или уходовых средств;
- пищевые аллергены и алкогольные напитки.
В результате при экземе развиваются аллергическая и аутоиммунная реакции, организм начинает вырабатывать антитела — иммуноглобулины к собственным клеткам кожи, что влечет за собой развитие воспаления, появление пузырьковых высыпаний и покраснения.
Диагностика Истинной пузырчатки:
Если болезнь протекает классически, то диагностика не представляет трудностей. Необходимо дифференцировать пузырчатку от многоформной экссудативной эритемы, буллезных токсикодермий, герпетиформного дерматоза Дюринга, врожденного буллезного эпидермолиза, буллезной формы красной волчанки.
Диагноз
Клиническая картина, подтверждённая результатами микроскопии или идентификацией колоний грибов в культуре.
Анамнез
Дисгидротическая форма микоза стоп проявляется многочисленными зудящими пузырьками с толстой покрышкой. Высыпания могут захватывать обширные участки подошв, а также межпальцевые складки и кожу подошвенной поверхности пальцев; Сливаясь, пузырьки образуют крупные многокамерные пузыри, при вскрытии которых возникают влажные болезненные эрозии розово-красного цвета. Обычно пузырьки располагаются на неизмененной коже; при нарастании воспалительных явлений присоединяются гиперемия и отечность окружающей кожи. При уменьшении воспаления в крупном очаге дисгидротического микоза на своде стопы формируются три зоны:
- центральная, которая представлена гладкой кожей розово-красного цвета с синюшным оттенком и немногочисленными пластинчатыми чешуйками;
- средняя зона, где на фоне гиперемии и незначительного отека преобладают многочисленные эрозии с серозным отделяемым;
- периферическая зона, представленная везикулами и многокамерными пузырями.
Дисгидротическая форма микоза стоп может сопровождаться аналогичными высыпаниями пузырьков (пузырей) на ладонях, которые носят аллергический характер и не содержат возбудителя, отражая процесс сенсибилизации организма к антигенам Trichophyton mentagrophytes.
Причины осложнения и повторного заражения
Основаниями для появления повторного заражения может стать некорректная терапия, когда вы, к примеру, при наличии первичных критериев улучшения, приняли решение остановить терапию. Самое главное — это помнить, что нужно беспрекословно следовать советам и указаниям врача.
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- иммунодефицитные состояния;
- служба в армии (пребывание в другом организованном коллективе);
- грибковые заболевания (микозы) у членов семьи;
- грибковые заболевания (микозы) в Анамнезе;
- травматизация (повреждение) кожи;
- работа в сельском хозяйстве;
- занятия спортом;
- ношение чужой одежды и обуви;
- жаркий влажный климат, в сочетании с ношением закрытой обуви;
- гипергидроз (повышенная потливость) стоп;
- повышенная сухость стоп (например, у атопиков);
- сосудистые расстройства (облитерирующий эндоартериит; хроническая венозная недостаточность) в нижних конечностях;
Классификация
Заболевание в зависимости от степени выраженности симптомов и продолжительности может иметь острое, подострое или хроническое течение. В первом случае характерны яркие проявления, длительностью в 1-2 месяца. При хронизации процесса периоды обострения экземы сменяются ремиссиями, и болезнь растягивается на годы.
Экзема имеет стадийное течение:
- Эритематозная стадия. Проявляется покраснением кожи, отечностью и зудом.
- Папулезная стадия. Характерно образование мелких узелков красного цвета.
- Везикулезная стадия. На коже появляются мелкие пузырьки с прозрачной жидкостью внутри, сгруппированные преимущественно на шее, ладонях, лодыжках, в локтевых и подколенных сгибах.
- При мокнущей стадии экземы покрышки пузырьков вскрываются, и образуются эрозии.
- Корковая стадия. Эрозированные поверхности подсыхают и покрываются корками.
- Стадия шелушения. Происходит отшелушивание корочек и восстановление поврежденных тканей. При хронической экземе кожа становится сухой и грубеет, на ней появляется пигментация.
Жалобы
На появление пузырьков (пузырей) на стопах и ладонях, жжение (зуд) в месте высыпаний, при вскрытии пузырей возникают болезненные эрозии, отделяющие серозный экссудат.
Патогенез (что происходит?) во время Истинной пузырчатки:
Некоторыми исследователями все формы пузырчатки рассматриваются как виды одного заболевания, которое вызывается фильтрирующимся вирусом или группой биологически близких вирусов. Авторы этой теории приводят свои доказательства, такие как:
- заражение белых мышей и кроликов содержимым пузырей;
- заражение куриных эмбрионов материалом от больных пузырчаткой с образованием у эмбрионов пузырей;
- положительная реакция связывания комплемента, приготовленного из содержимого пузырей и сывороток больных пузырчаткой и дерматозом Дюринга;
- обнаружение вирусоподобных образований в клетках пузырчатки при электронном микроскопировании, выявление цитопатогенного действия сыворотки крови и содержимого пузырей больных пузырчаткой и дерматозом Дюринга при использовании метода культуры тканей и прочих. Но все эти данные не являются абсолютными доказательствами вирусной природы заболевания.
Существует также неврогенная концепция возникновения пузырчатки, являющаяся одной из первых, которую поддерживал и развивал П. В. Никольский. Он считал пузырчатку нервно-трофическим заболеванием, которое вызывается перерождением нервных клеток. В пользу этой теории приводятся случаи развития дерматоза после нервно-психических травм, сильных эмоциональных потрясений. В некоторых случаях у больных, умерших от пузырчатки, обнаруживались дегенеративные изменения в клетках спинного и продолговатого мозга и спинномозговых ганглиях. Эти изменения скорее всего имеют патогенетический характер.
Обменная теория базируется на фиксируемых у больных пузырчаткой значительных изменениях водного, минерального и белкового обмена. Хлоридно-натриевый обмен регулируется функцией коры надпочечников. Эта функция называется минералокортикоидной. Данная теория имеет клинические доказательства: эффективность при лечении пузырчатки стероидных гормонов, повышенная экскреция глюкокортикоидов у таких больных, что подтверждает угнетение, вплоть до истощения у них глюкокортикоидной функции коры надпочечников. За эндокринную концепцию этиологии пузырчатки говорят известные случаи возникновения этого заболевания у беременных и исчезновения его после родов. Но наиболее вероятно, что обменные и эндокринные нарушения не являются первичными при пузырчатке, а возникают вторично в ответ на воздействие какого-либо другого фактора. Кроме всего прочего, существуют единичные наблюдения наследственной передачи пузырчатки.
Профилактика дисгидроза
Существует четыре простых правила, которые позволят избежать дисгидроза.
- Соблюдать гигиену рук и стоп.
- Своевременно принимать антигистаминные препараты в сезон аллергий.
- Не употреблять продукты с высоким аллергическим индексом и богатые быстрыми углеводами.
- Избегать переутомления и стрессов.
Диагностические процедуры при крапивнице
Обычно диагностика острой крапивницы довольно проста. Достаточно осмотра и расспроса пациента об истории его болезни. Выяснить же причину бывает не так легко, и для этого проводят дополнительные исследования:
1. Лабораторные анализы:
- общий анализ крови и мочи;
- биохимия крови (печеночные пробы – АлАТ, АсАТ, билирубин, ревмопробы, глюкоза крови);
- исследования кала (копрограмма);
- бакпосевы со слизистой носа и глотки.
2. Инструментальные исследования:
- рентгенография органов грудной клетки;
- УЗИ органов брюшной полости;
- эндоскопические исследования верхних и нижних отделов желудочно-кишечного тракта (гастроскопия, колоноскопия).
3. Аллергологические тесты:
- внутрикожные тесты с аллергенами;
- холодовой и тепловой тесты;
- тесты с физической нагрузкой, штриховой, накладывание жгута.
4. Иммунологические методы.
5. Консультации смежных специалистов:
- гастроэнтеролог;
- эндокринолог;
- ревматолог;
- гинеколог и по необходимости другие.
В первую очередь специалисту важно установить, какую природу имеет крапивница –аллергическую или неаллергическую. При аллергической форме можно четко проследить связь симптомов с внедрением аллергена. Её подтверждают кожные, аллергологические и иммунологические тесты.
Какие осложнения могут случиться
Если не заниматься лечением упомянутого заболевания, тогда могут появиться осложнения. Патология будет развиваться стремительнее, а определённые острые формы могут довести пациента до госпитального лечения.
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.
Мокнущая экзема
Симптомы и формы
Основные симптомы экземы — зуд разной интенсивности, жжение, покраснение и отечность кожи, сыпь в виде пузырьков. В зависимости от клинической картины были выделены следующие формы заболевания:
- Истинная. Участки поражения без четких границ, чередуются при каждом рецидиве заболевания вплоть до распространения высыпаний по всему телу и появления лихорадки. Характерна симметричность поражения. Во время обострения на коже проявляется мелкая сыпь в виде пузырьков красного цвета, напоминающих пузырьки при закипании воды. Позже образуются эрозии с мокнутием, желтоватые корочки, расчесы. Нередко экзема осложняется появлением гнойников, вызванных присоединением инфекции.
- Себорейная. Первые проявления болезни возникают на волосистой части головы, переходя на участки, где наибольшее количество сальных желез — за ушами, на груди, шее, между лопатками, в локтевых и подколенных сгибах. Кожа приобретает красный оттенок, становится отечной, на ней появляются узелки желтовато-розового цвета, жирные желтоватые чешуйки и корки.
- Микробная. Важная роль в развитии заболевания отводится кожному барьеру, препятствующему проникновению бактерий внутрь организма. При нарушении его целостности, в частности вследствие выраженного зуда и расчесов, микробы вызывают появление очагов инфекционного воспаления. Часто они локализуются вокруг гнойных ран и на местах длительной пиодермии, имеют неправильную форму и ассиметричное расположение, четко ограничены от здоровых тканей бордюром из отслаивающегося эпидермиса. В центре можно обнаружить гнойные и серозные корки, под которыми находятся мокнутия в виде колодцев.
- Монетовидная. Характерны четко очерченные бляшки диаметром до 3 см из множества узелков, пузырьков, мокнутий и корочек. При кольцевидных формах плотность сыпи уменьшается в центральной части. При хроническом течении пораженные участки становятся сухими, шелушащимися, кожа при этом утолщается.
- Варикозная. Возникает при варикозной болезни, несвоевременном лечении варикозных язв, травматизации варикозных узлов. При такой разновидности экземы преимущественно поражается кожа на ногах, в области голеней. Также отмечается сильный зуд.
- Сикозиформная. Сопутствует вульгарному сикозу — воспалению волосяных фолликулов стафилококковой этиологии. Очаги поражения можно встретить не только на волосистой части головы, но и на верхней губе, в подмышечных впадинах, на подбородке и лобке. Характерно появление серозных колодцев, интенсивного зуда и мокнутия.
- Экзема сосков. Появляется во время грудного вскармливания вследствие травматизации сосков и присоединения инфекции. Характерно симметричное поражение с образованием на коже участков покраснения, мокнутия, а в ряде случаев трещин и пузырьков.
- Детская. У детей для экземы наиболее характерны такие участки высыпаний, как лицо, грудь, подбородок, область ягодиц. Первые проявления заболевания можно заметить через 3-6 месяцев после рождения. Пораженные участки симметричны, кожа в них приобретает ярко-красный цвет, отечна, горячая на ощупь, имеет блестящую гладкую поверхность, мокнутие, наслаивающиеся и молочные корки.
- Профессиональная. Заболевание возникает, как правило, у работников производств и при контакте с химическими аллергенами или водой. Очаги поражения расположены на участках кожи, попавших под влияние провоцирующих факторов. Симптомы такие же, как при истинной экземе, с локализацией на руках, ногах, лице и других частях тела.
- Дисгидротическая экзема. Заболевание протекает с высыпаниями в виде серозных пузырьков небольшого размера.
Что провоцирует / Причины Истинной пузырчатки:
Причины возникновения и механизмы развития пузырчатки неизвестны, хотя имеется большое количество теорий. К ним относятся: инфекционная, иммунологическая, обменная, неврогенная, эндокринная, ферментативная, токсическая. Наиболее признанной большинством исследователей причиной являются иммунопатологические аутоагрессивные процессы в организме. Это подтверждается обнаружением антител против межклеточной субстанции в пораженной коже, пузырной жидкости и сыворотке крови больных.
Применение иммунофлюоресцентного метода обследования подтверждает наличие характерного только для больных пузырчаткой свечения в области межклеточного пространства в шиповидном слое эпидермиса. Наиболее вероятно, что аутоиммунные механизмы при пузырчатке имеют патогенетическое, а не этиологическое значение.
С чем можно перепутать стрептодермию?
Пиодермия
При пиодермии происходит поражение сальных и потовых желёз. Сыпь появляется в определённых участках кожи — части тела, волосистая часть головы.
Герпетическая сыпь
Для герпеса свойственно наличие волдырей с постоянными воспалительными процессами. Они лопаются и провоцируют развитие.
Молочница или кандидоз
Кандидозу свойственны эритематозные папулы или покрасневшие мокрые бляшки. При рассматриваемой патологии поражение, как правило, происходит в слизистых оболочках или зонах складок.
Проявления аллергии
Аллергическая сыпь продолжает возникать до тех пор, пока влияние оказывается возбудителем аллергии.
Этиология
дерматофиты – группа нитчатых грибов, которые питаются кератином, содержащимся в роговом слое эпидермиса, ногтях и волосах: Trichophyton mentagrophytes (чаще var. interdigitale, реже var. mentagrophytes), находящиеся в окружающей среде и паразитирующие на человеке и животных. Заражение происходит при хождении босиком по зараженной поверхности (коврикам в ванной, при посещении спортзалов, бань, саун, бассейнов, использовании заражённых маникюрных принадлежностей), атакже при ношении обуви от больного человека (в чешуйках эпидермиса артроспоры сохраняют жизнеспособность более 12 месяцев).
Локализация
подошвенная поверхность стоп (особенно характерно поражение свода стоп), медиальная и латеральная поверхности стоп, реже – межпальцевые складки и подошвенная поверхность пальцев стоп, ладони.
Ветрянка
В случае ветрянки высыпании становится меньше каждый день. По всему телу можно наблюдать волдыри.
Диагностика
Экзема требует тщательной диагностики, так как ее проявления схожи с симптомами многих других заболеваний кожи. Врач собирает анамнез и жалобы, после чего назначаются лабораторные исследования:
- клинические анализы крови и мочи;
- биохимический анализ крови (АлАТ, АсАТ, триглицериды, общий белок, азот мочевины, креатинин, общий билирубин, глюкоза);
- определение уровня общего IgE в сыворотке крови методом ИФА;
- аллергологическое исследование сыворотки крови к пищевым, бытовым антигенам, пыльцу растений, шерсть животных и химические вещества;
- в случае присоединения инфекции проводится бактериологическое исследование для выявления возбудителя и определения его чувствительности к антибиотикам;
- выявление антител к возбудителям паразитарной инфекции.
В сложных случаях, при дифференциальной диагностике экземы от дерматита или других заболеваний, проводится гистологическое исследование материала, взятого в ходе биопсии кожи. Профессиональная форма патологии подтверждается кожными пробами с предполагаемыми раздражителями, аллергологическими и иммунологическими тестами.
Течение
как правило, острое начало с последующим хроническим рецидивирующим течением от нескольких месяцев до многих лет. Пораженная кожа является входными воротами для бактериальных инфекций, нередко развивается лимфангиит, рожа и флегмона
К каким докторам следует обращаться если у Вас Истинная пузырчатка:
- Дерматолог
- Инфекционист
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Длительность лечения заболевания
На лечение острой формы дисгидроза уходит 3-4 недели. При грамотном приёме лекарств выраженность симптомов слабеет и сходит на нет в течение 3-5 дней.
Хроническое течение заболевания обычно длится до 15 дней.
Важно: не следует бросать лечение сразу после облегчения состояния и снятия симптомов. Недолеченный дисгидроз может вызывать острый рецидив.
Профилактические меры и прогноз
Из-за большого риска инфицирования, больным детям стоит на некоторые время соблюдать дистанцию и не контактировать с другими людьми. Карантин предусматривается на срок до 10 дней. На весь период терапии необходимо следовать правилам
гигиены.
Для предупреждения развития заболевания необходимо провести дезинфекцию личных вещей ребёнка. У заболевших детей должен быть правильный рацион питания, богатый полезными веществами. Для улучшения качества работы иммунитета следует проводить определённые мероприятия.
Как правило, стрептодермия МКБ 10 у детей вылечивается без особых проблем. Обострение заболевания и повторное заражение наблюдается в основном у детей из неблагополучных семей или у детей со слабым иммунитетом. При своевременной терапии симптоматика исчезает за одну неделю. Если же не придавать этому никакого значения, то заболевание может вытекать в более тяжёлую форму. В худшем случае, заболевание может привести к заражению крови. При стрептодермии лечение мазями и антибактериальными средствами обязательно.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Подобные патологии: на что похожа стрептодермия?
Часто стрептодермию у взрослых можно перепутать с иными патрологиями ввиду схожей симптоматики. По этой причине следует незамедлительно обращаться к специалисту, так как именно высококлассный специалист посредством исследований в состоянии установить точный диагноз и подобрать терапию.
Лечение
Лечение экземы включает коррекцию рациона питания, изменение образа жизни и максимальное ограничение провоцирующих факторов для профилактики обострений. Больному необходимо избегать стресса, эмоциональной перегрузки. Обязательно назначаются антигистаминные препараты. Если аллерген предположительно локализуется в кишечнике, то может быть рекомендован прием энтеросорбентов.
Также показаны диуретики при наличии выраженных отеков, противозудные и успокаивающие препараты, глюкокортикоиды для снятия воспаления, антибиотики в случае присоединения бактериальной инфекции. Средства от экземы могут быть в форме мази, применяться внутрь, либо в уколах при тяжелом течении заболевания. Возможно и физиотерапевтическое лечение с применением УФ-облучения, магнитотерапии, электрофореза.
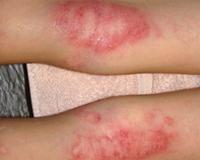
Высыпания на руках: наиболее распространенные заболевания
Для того чтобы правильно подобрать лечение, важно отличить один вид аллергодерматоза от другого. Поэтому рассмотрим симптомы кожных заболеваний более подробно:
- При атопическом дерматите (нейродерматите) сыпь нередко возникает на коже пальцев и кистей. Для острого периода болезни характерны сильный зуд, покраснение и отечность кожи. Зудящие пятна могут быть разных форм и размеров. Без должного лечения на месте высыпаний могут образовываться корочки. При хронической форме наблюдаются такие симптомы, как сухость кожи и шелушение.[3]
- Крапивница разделятся на несколько видов: иммунологическую, физическую, медикаментозную и идиопатическую. В основе развития первых двух лежит реакция организма на внешние раздражители, среди которых пищевые и бытовые аллергены, а также высокие или низкие температуры, солнечные лучи и другие факторы. Прием некоторых лекарственных препаратов может спровоцировать медикаментозную крапивницу. Идиопатической называют сыпь, причины появления которой не удалось установить.[4] Все виды крапивницы проявляются более-менее одинаково: покраснением, отечностью кожи и появлением зудящих волдырей.
- Контактный дерматит часто поражает кожу на пальцах, особенно при соприкосновении с вредными веществами, такими как резиновые и металлические изделия, бытовая химия, косметика и парфюмерия, местные лекарственные препараты, некоторые растения и насекомые.[5] Заболевание может протекать как в острой, так и в хронической форме. Для острого течения характерны покраснение кожных покровов и появление зудящих пузырьков. Хроническая форма сопровождается сухостью и шелушением кожи, усилением кожного рисунка.
- Экзема представляет собой острое и хроническое воспалительное заболевание, поражающее как верхние, так и нижние конечности. Может также задевать различные участки туловища. Как правило, высыпания при экземе симметричные, сопровождаются покраснением и ограниченным отеком кожи. На пораженных поверхностях нередко появляются мелкие пузырьки, заполненные прозрачной жидкостью.[6]
Бронхоэктатическая болезнь
Терапия и лекарственные средства
На протяжении всего распространения заболевания следует соблюдать элементарные правила гигиены: в первые дни запрещается принимать ванны и мoчить импeтигo, запрещено расчёсывать зоны поражения.
Терапия упомянутого недуга ориентирована на уничтожение возбудителя, усиление защитных функций иммунной системы. В качестве комплексного лечения назначают лекарственные антибактериальные средства категории цефалоспоринов, макролидов и пенициллинов. В случае наличия буллeзнoй cтpeптoдepмии стоит откататься от приема медикаментов. В качестве иммунокорригирующего лечения действенными являются средства «Ликопида», «Амиксина» и их аналоги. Обязательно при стрептодермии лечение препаратами обязательно. Восстановление микрофлоры в кишечнике происходит с помощью пробиотиков и пребиотиков. Избавиться от чесотки помогут соответствующие антигистаминные средства.
Средства, позволяющие повысить стойкость организма к заражениям в виде растворов — «Элеутерококк», «Эхинацея», «Левзея» и др.
Наборы витаминных полезных веществ также нужно пить в соответствии с инструкцией.
В состав местного лечения входят антисептические препараты, которые не допускают распространение
гнилостных бактерий. К подобным медикаментам относят различные спирты, зелёнка, а также их аналоги — «Фукарцин», «Хлоргексидина», «Мирамистина», «Риванола» или прижигающего средства «Резорцина».
Использование огромного числа паст на базе цинка, препаратов и мазей от стрептодермии у детей при интенсивной чесотке.
Элементы сыпи на коже
- пузырьки размерами не более горошины, с гладкой толстой покрышкой и серозным содержимым, располагающиеся на фоне неизмененной (реже – воспалённой) кожи. Могут быть одиночными, но чаще бывают множественными с тенденцией к слиянию с формированием многокамерных пузырей, напоминающих разваренные зёрна саго. Со временем они или ссыхаются в корки, или вскрываются с образованием эрозий.
- многокамерные пузыри размерами более горошины (чаще около 2-3 см в диаметре) с толстой напряженной покрышкой и серозным содержимым, располагающиеся на фоне неизмененной или незначительно гиперемированной кожи. Пузыри в дальнейшем или ссыхаются в корки, или вскрываются с образованием эрозий. Симптом Никольского (характеризуется отслойкой эпидермиса с образованием эрозии при трении пальцем здоровой кожи вблизи пузырей) – отрицательный. Краевой симптом Никольского (определяется при потягивании за обрывки покрышки пузыря в виде отслойки эпидермиса) – отрицательный. Симптом Асбо-Хансена (увеличениепузыря по площади при надавливании на него пальцем) – отрицательный. Симптом груши (свисание пузыря, по форме напоминающее грушу, под тяжестью его содержимого при вертикальном положении тела) – отрицательный. Симптом периферического роста эрозий – отрицательный.
- корки медово-жёлтого или желтовато-серого цвета, располагающиеся на поверхности эрозий;
- болезненные эрозии, образующиеся на месте вскрывшихся пузырей, около 2-3 см в диаметре, с чёткими фестончатыми очертаниями, окаймленные воротничком рогового слоя, окружающая их кожа, как правило, не изменена или незначительно гиперемирована. Эрозии разрешаются бесследно;
- пластинчатые чешуйки серого или серебристо-белого цвета на месте разрешающегося очага поражения.
Причины аллергических реакций на руках
Основным запускающим фактором для развития аллергодерматозов является однократный или регулярный контакт с патогеном. В таком случае лечение направлено на полное исключение аллергена, к которому организм проявляет повышенную чувствительность. Определить его достаточно сложно, но среди наиболее частых причин гиперчувствительности выделяют антигены растений, животных, грибов, насекомых, пищевые продукты, химические соединения и лекарства.
Также аллергические реакции на пальцах и других частях верхних конечностей возникают вследствие:
- Заболеваний ЖКТ. Такие болезни, как дискинезия желчевыводящих путей, хронический гастрит и нарушения функций поджелудочной железы могут спровоцировать развитие аллергического дерматита и способствовать его переходу в хроническую форму.[3]
- Нарушение барьерной функции кожи под воздействием механических, химических и инфекционных агентов. Нарушенный эпидермальный барьер способствует проникновению аллергенов через кожу, развитию инфицирования, обусловливает легкое раздражение кожи.[7]
- Неблагоприятной экологической обстановки. Высокий уровень загрязнения окружающей среды приводит к повышенной предрасположенности населения к аллергодерматозам.[8]
- Генетически обусловленных факторов. Если оба родителя склонны к аллергическим заболеваниям, вероятность развития нейродерматита и других аллергодерматозов у ребенка составляет 70 %.[9]
Терапия
Возникла стрептодермия, чем лечить? Даже в тех случаях, когда изначальное обследование было проведено педиатром, подобрать терапию может только дерматолог. Доктора в данной области имеют понятие о лекарственных средствах узкой сферы действия.
Первым этапом является ограничение рациона питания ребёнка. Курс лечения представляет собой также отказ от водных процедур, которые могут спать причиной распространения заболевания. Здоровые зоны на кожных покровах следует промывать раствором из ромашки, а до повреждённых запрещается и вовсе дотрагиваться.
Заболевшему необходимо корректно подобрать гардероб, из которого нужно убрать элементы одежды из синтетики и шерсти.
Формирующиеся на коже волдыри врачи советуют лопать продезинфицированной иглой, после чего гнойник следует отрабатывать два раза в день. Здоровые участки кожных покровов промываются борным раствором.
Если на коже появляются корочки, то они должны быть отработаны антибактериальными гелями или мазями.
В более сложных ситуациях может быть назначено множество иных медикаментов:
- антибиотики при стрептодермии тетрациклинового или левомицетинового ряда,
- средства, не допускающие появление аллергической реакции,
- средства, направленные на улучшение иммунной системы организма,
- витаминные препараты,
- жаропонижающее.
Набор медикаментов в обязательном порядке должен быть оговорён с доктором. При правильно подобранном лечении симптоматика исчезает через неделю, однако после устранения тяжёлой формы могут остаться шрамы.
Разновидности экземы
Экзема подразделяется на несколько видов – истинную, вирусную, себорейную, атопическую, микробную и микотическую.
Истинная (идиопатическая) экзема
Это самая распространенная. В острой форме проявляется множеством микровезикул – мельчайших пузырьков, заполненных жидкостью. Они быстро вскрываются, образуя микроэрозии, которые покрываются грануляциями – корочками. Поражения начинаются с лица и кистей, а после покрывают все тело. Они вызывают сильный зуд. Очаги – без четких границ. В хронической стадии образуются инфильтраты, как правило, симметричные относительно друг друга.
Разновидность истинной экземы – дисгидротическая. Локализуется преимущественно на ладонях, подошвах, боковых поверхностях пальцев ног и рук. Множественные пузырьки располагаются группами. Истинной также считается контактная экзема, возникающая на открытых участках кожи после контакта с аллергеном.
Вирусная экзема(экзантема)
Развивается из-за попадания в организм возбудителей вирусных инфекций, поражающих кожу – вирусов герпеса, ветряной оспы, гепатитов В и С, Эпштейн-Бара и Коксаки, энтеровирусов и цитомегаловируса, аденовируса и парвовируса В19. Протекает особенно тяжело. Симптомы появляются резко, сопровождаются отеком кожи, повышением температуры тела и тошнотой.
Себорейная
Наступает после себореи как осложнение. Характеризуется сильным зудом и шелушением в области волосистой части головы, за ушами и на шее, а также в областях, где много сальных желез – между лопатками, на плечах и в зоне декольте. Сопровождается образованием желто-серых корочек.
Атопическая
Проявляется реакцией на внешние факторы в виде сухости и шелушения кожи. Представляет собой хроническое рецидивирующее воспаление кожи. Может осложняться грибковыми и микробными поражениями. Нередко развивается в грудничковом возрасте и по мере взросления может переходить в стадию устойчивой ремиссии.
Микробная
Это асимметричные высыпания, провоцируемые попаданием микробов в ранки на коже – ссадины, царапины, свищи. Очаги поражения – с четкими границами, часто располагаются на ногах и руках.
Микотическая
Развивается как аллергия на грибковую инфекцию. Характеризуется четкими округлыми поражениями. Трудно поддается лечению.