Содержание
Водянистая влага глаза: строение, функции и лечение
Рейтинг 5 из 5:
45
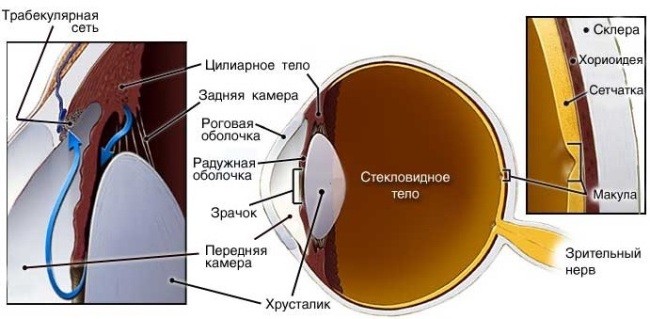
По эписклеральной и интрасклеральной венозной сетке переднего сегментированного участка глазного яблока циркулирует водянистая влага. Она поддерживает процессы обмена веществ роговицы, хрусталика, трабекулярного аппарата. При нормальных обстоятельствах глаз человека включает 300 мм компонента или 4% от общего объема.
Что такое водянистая влага?
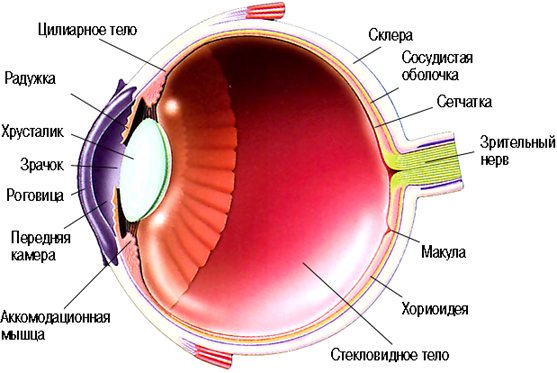
Водянистая влага (внутриглазная жидкость) – бесцветная жидкость желеподобного вида, которой полностью наполнены две глазные камеры. По составу элемент очень схож с кровью. Единственное его отличие состоит в меньшем содержании белка. Вырабатывается влага со скоростью 2-3 мкл/мин.
Водянистая влага глаза – это практически на 100% вода. Плотная составляющая включает:
- анорганические компоненты (хлор, сульфат и пр.);
- катионы (кальций, натрий, магний и др.);
- несущественную долю белка;
- глюкозу;
- аскорбиновую кислоту;
- молочную кислоту;
- аминокислоты (триптофан, лизин и пр.);
- ферменты;
- гиалуроновую кислоту;
- кислород;
- небольшое количество антител (образуются только во вторичной жидкости).
Функциональное предназначение жидкости состоит в следующих процессах:
- питание бессосудистых элементов органа зрения за счет входящих в состав компонента аминокислот и глюкозы;
- удаление из внутренней среды глаза потенциальных угрожающих факторов;
- организация светопреломляющей среды;
- регулирование внутриглазного давления.
Количество жидкости внутри глаза может меняться по причине развития глазных заболеваний или при воздействии внешних факторов (травма, оперативное вмешательство).
Если система оттока влаги нарушается, наблюдается снижение внутриглазного давления (гипотония) или его повышение (гипертонус). В первом случае вероятно появление отслоения сетчатки, которое сопровождается ухудшением или полной потерей зрения. При повышенном давлении внутри глаза больной жалуется на головную боль, нарушения зрения, позывы к рвоте.
Прогрессирование патологических состояний приводит к развитию глаукомы – нарушения процесса вывода жидкости из органа зрения и его тканей.
Диагностика
Диагностические мероприятия при подозрении на развитие патологических состояний, при которых внутриглазная жидкость по каким-либо причинам находится внутри глаза в избытке, в дефиците или не проходит весь процесс циркуляции, сводятся к проведению следующих процедур:
- визуальный осмотр и пальпация яблока глаза (метод позволяет определить видимые отклонения и локацию боли);
- офтальмоскопия злачного дна – процедура по оценке состояния сетчатки, диска зрительного нерва и сосудистой сетки глаза с помощью офтальмоскопа или фундус-линзы;
- тонометрия – обследование, позволяющее определить уровень изменения глазного яблока при воздействии на глазную роговицу. При нормальном внутриглазном давлении деформации сферы органа зрения не наблюдается;
- периметрия – способ определения зрительных полей посредством компьютерной техники или специального оборудования;
- кампиметрия – выявление центральных скотом и размерных показателей слепого пятна в зрительном поле.
При вышеупомянутых нарушениях в рамках терапевтического курса пациенту назначаются медикаменты, восстанавливающие внутриглазное давление, а также лекарства, стимулирующие кровоснабжение и метаболизм в тканях органа.
Хирургические методы лечения применимы в случаях, когда препараты не оказывают должного эффекта. Вид проводимой операции зависит от типа патологического процесса.
5 из 5:
Строение стекловидного тела и водянистая влага
11 Июня в 22:23 3560
Располагается позади хрусталика и составляет 65% от содержимого и массы глаза (4 г). Оно фиксировано в области заднего полюса хрусталика, в плоской части ресничного тела и около диска зрительного нерва. На всем остальном протяжении стекловидное тело лишь прилежит к внутренней пограничной мембране сетчатки. В стекловидном теле содержится до 98% воды и ничтожно малое количество белка и солей.
Оно прозрачно, бесцветно, имеет почти шаровидную форму (радиус 9 мм), желеобразно, эластично, не имеет сосудов и нервов. Жизнедеятельность и постоянство среды стекловидного тела обеспечиваются осмосом и диффузией питательных веществ из водянистой влаги через стекловидную мембрану (membrana vitrea). Стекловидное тело является опорной тканью глазного яблока.
Благодаря сравнительному постоянству состава и формы, однородности и прозрачности структуры, эластичности и упругости, тесному контакту с ресничным телом, хрусталиком и сетчаткой стекловидное тело обеспечивает свободное прохождение световых лучей к сетчатке, а также благоприятные условия для поддержания постоянного уровня внутриглазного давления и стабильной формы глазного яблока.
Оно пассивно участвует в аккомодации. Кроме того, стекловидное тело выполняет и защитную функцию, предохраняя внутренние оболочки глаза (сетчатку, ресничное тело, хрусталик) от дислокации, особенно при травмах органа зрения. Водянистая влага, или внутриглазная жидкость, в основном содержится в передней и задней камерах глаза (camerae bulbi anterior et posterior).
В ее составе около 99% воды и очень незначительная доля приходится на белки, среди которых в детском и зрелом возрасте преобладают альбумины, глюкоза и продукты ее распада, витамины B1 и В2, С, гиалуроновая кислота, протеолитические ферменты, натрий, калий, кальций, магний, цинк, медь, фосфор, хлор и др.
Количество водянистой влаги в раннем детском возрасте не превышает 0,2 см , а у взрослых достигает 0,45 см . Водянистая влага прозрачна, она практически не преломляет световые лучи, проникающие в глаз. Влага обеспечивает жизнедеятельность бессосудистых образований глазного яблока (хрусталика, стекловидного тела и частично роговицы).
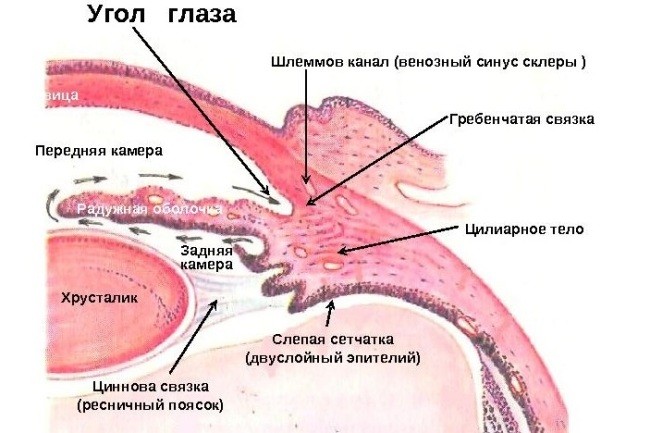
Основной магистралью оттока влаги является радужно-роговичный угол с системой венозного синуса склеры (sinus venosus sclerae — шлеммов канал) и обильная лимфатическая система тканевых щелей и периваскулярных пространств радужки. Состав и количество водянистой влаги влияют не только на жизнеобеспечение бессосудистых тканей глаза, но и на стабильность уровня внутриглазного давления.
Малейшие колебания, например, в содержании ацетилхолина вызывают заметное повышение или понижение внутриглазного давления, а задержка в оттоке водянистой влаги или более интенсивная ее «продукция» способствует значительному подьему давления внутри глаза.
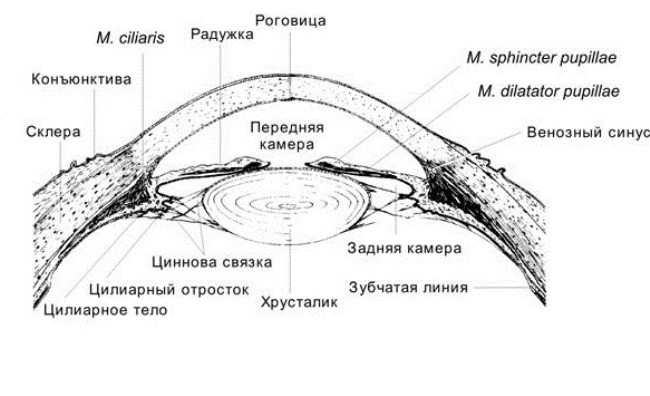
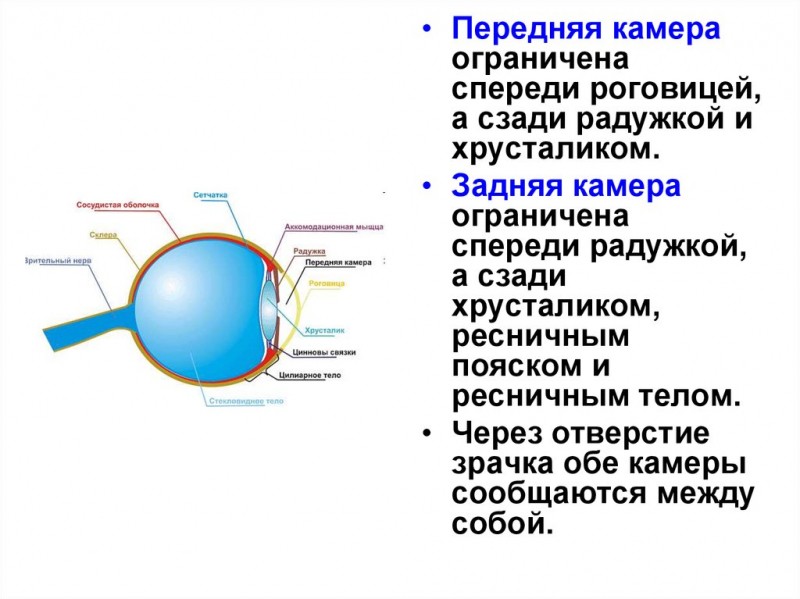
Передняя камера. Передняя камера с ее влагой ограничена спереди задней поверхностью роговицы, по периферии — корнем радужки, ресничным телом и корнеосклеральными трабекулами, сзади — передней поверхностью радужки, а в области зрачка — передней капсулой хрусталика.
Во внутриутробном периоде радужно-роговичный угол закрыт мезодермальной тканью, однако к моменту рождения эта ткань в значительной мере рассасывается.
Задержка в обратном развитии мезодермы может привести к повышению внутриглазного давления еще до рождения ребенка и развитию гидрофтальма (растяжение и выпячивание глазного яблока).
К моменту рождения передняя камера морфологически сформирована, однако ее форма и размеры в значительной мере отличаются от таковых у взрослых. Это объясняется короткой переднезадней (сагиттальной) осью глаза, своеобразием формы радужки (воронкообразная) и шаровидностью (выпуклостью) передней поверхности хрусталика.
Важно знать, что имеется тесный контакт задней поверхности радужки в области зрачка с передней капсулой хрусталика. У новорожденного глубина передней камеры в центре (от роговицы до передней поверхности хрусталика) достигает 2 мм, а радужно-роговичный угол острый и узкий, к первому году жизни передняя камера углубляется до 2,5 мм, а к 3 годам она почти такая же, как и у взрослых, т.е.
составляет около 3,5 мм; радужно-роговичный угол становится более открытым. К старости в результате роста хрусталика и некоторого склерозирования фиброзной капсулы глаза передняя камера постепенно вновь становится мельче, а радужно-роговичный угол острее.
Данные о возрастной форме и размерах передней камеры и особенно ее угла чрезвычайно важны для выявления в самом раннем детском возрасте такого тяжкого своими последствиями патологического процесса, как врожденная глаукома.
Задняя камера. Спереди ограничена задней поверхностью радужки и ресничным телом, а сзади — задней капсулой хрусталика и мембраной стекловидного тела.
Имеет глубину в различных отделах от 0,01 до 0,1 мм. Отток водянистой влаги из задней камеры идет преимущественно через область зрачка в переднюю камеру и далее через радужно-роговичный угол в систему вен глазницы.
Ковалевский Е.И.
Функции водянистой влаги глаза
Водянистая влага – бесцветная жидкость, полностью заполняющая две камеры глаза – переднюю и заднюю.
По своему химическому составу она практически идентична с плазмой крови, только имеет меньшее количество белка.
Образуется водянистая влага из крови непигментированными эпителиальными клетками, находящимися в цилиарном теле. Глаз человека в норме производит за сутки от 3 до 9 мл жидкости.
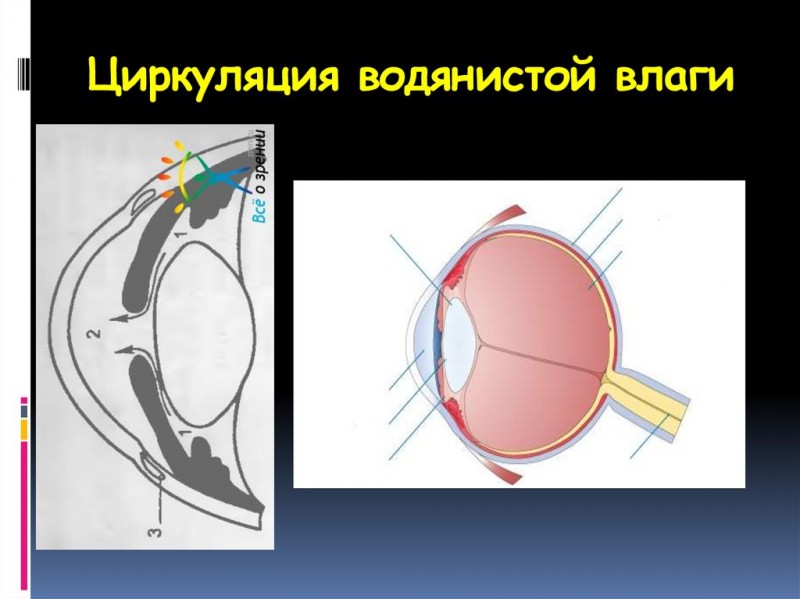
После образования отростками цилиарного тела водянистая влага сначала переходит в заднюю камеру, затем через зрачок перетекает в переднюю камеру глаза.
На радужке, то есть ее передней поверхности, влага благодаря высокой температуре начинает подниматься вверх, после чего спускается вниз, передвигаясь по задней, холодной поверхности роговицы.
Затем в углу передней камеры (angulus iridocornealis) глаза происходит всасывание влаги и ее попадание в шлеммов канал. Из шлеммова канала водянистая влага переходит в общий кровоток.
Водянистая влага – основные функции
В водянистой влаге находятся необходимые для глаза питательные вещества – глюкоза и аминокислоты. Эти вещества всегда требуются для питания так называемых неваскуляризованных частей глазного яблока – эндотелия роговицы, хрусталика, стекловидного тела, точнее, его переднего отдела, трабекулярной сети.
В водянистой влаге также всегда в норме присутствуют иммуноглобулины.
Благодаря непрерывной циркуляции и иммуноглобулинам нейтрализуются и выводятся из внутренних частей всего глазного яблока потенциально опасные частицы.
По своим особенностям водянистая влага относится к светопреломляющим средам. Внутриглазное давление глаза обусловлено соотношением продуцируемой и выведенной водянистой влаги.
Заболевания
Количество водянистой влаги глаза при некоторых заболеваниях и негативных внешних воздействиях может увеличиваться и уменьшаться.
При неудачных операциях на глазу или травмах возможно нарушение целостности оболочек глаза, вследствие чего водянистая влага беспрепятственно вытекает, приводя к гипотонии глазного яблока. Гипотония также развивается при циклитах и отслойке сетчатки.
При регистрации подобной патологии необходимо как можно раньше нормализовать количество водянистой влаги, что уменьшит риск развития необратимых изменений.
Водянистая влага, находящаяся в камерах глазного яблока, представляет собой прозрачную жидкость. Она заполняет как переднюю, так и заднюю камеры глаза и по составу сходна с плазмой крови. Главным отличием ее является пониженное содержание белка.
Водянистая влага образуется при участии особых эпителиальных непигментированных клеток, которые относятся к цилиарному телу. За счет фильтрации крови этими клетками продуцируется около 3-9 мл водянистой влаги в сутки.
Циркуляция водянистой влаги
После того, как жидкость была образована при участии клеток цилиарного тела, она попадает в полость задней камеры. Далее через зрачковое отверстие водянистая влага перетекает в переднюю камеру глаза.
Под действием разницы температур по передней поверхности радужной оболочки происходит миграция жидкости в верхние слои, а по задней поверхности роговицы она стекает вниз.
После этого водянистая влага попадает в угол передней камеры, где происходит ее всасывание в Шлеммов канал через трабекулярную сеть. Далее водянистая влага возвращается в системный кровоток.
Функции водянистой влаги
Внутриглазная жидкость содержит в своем составе большое количество питательных веществ, в том числе аминокислоты и глюкозу, которые необходимы для питания некоторых структур глаза.
В первую очередь это касается тех областей, в которых отсутствуют кровеносные сосуды, в частности эндотелий роговицы, хрусталик, трабекулярная сеть, передняя треть стекловидного тела.
За счет того, что в водянистой влаге растворены иммуноглобулины, эта жидкость помогает в борьбе с потенциально опасными микроорганизмами.
Кроме того, жидкость внутри глаза является одной из преломляющих сред этого органа. Также она поддерживает тонус глазного яблока и определяет уровень внутриглазного давления (баланс между продукцией жидкости и ее фильтрацией).
Симптомы нарушения оттока водянистой влаги
В норме показатели внутриглазного давления, которое поддерживается с помощью механизма циркуляции водянистой влаги, находятся в пределах от 18 до 24 мм рт. ст. При нарушении этого механизма может наблюдаться как снижение внутриглазного давления (гипотония), так и его повышение (гипертонус).
При гипотонии глазного яблока высока вероятность развития отслоения сетчатки, сопровождающегося снижением остроты зрения вплоть до его потери. Повышение внутриглазного давления может сопровождаться такими симптомами как головная боль, нарушение остроты зрения, тошнота.
Вследствие прогрессирующего поражения зрительного нерва потеря зрения у пациентов с офтальмогипертонусом необратима.
Диагностика
Визуальный осмотр и пальпация глазного яблока Офтальмоскопия глазного дна Тонометрия Периметрия Кампиметрия – определение центральных скотом и размеров слепого пятна в поле зрения.
Заболевания с поражением путей оттока водянистой влаги глаза
При повреждении оболочек глазного яблока может возникать вытекание водянистой влаги из его полостей.
Такая ситуация возникает в результате травмы или оперативного вмешательства и приводит к гипотонии глаза. Также гипотония возникает при отслойке сетчатки или циклите.
В случае нарушения оттока водянистой влаги отмечается повышение давление внутри глазного яблока, что приводит к развитию глаукомы.
Восстановление зрения — самостоятельное восстановление зрения без операции
Дренажная система глаза. Водянистая влага образуется в цилиарном теле (1,5—4 мм/мин) при участии непигментного эпителия и в процессе ультрасекреции из капилляров.
Затем водянистая влага поступает в заднюю камеру и через зрачок переходит в переднюю камеру. Периферическая часть передней камеры называется углом передней камеры.
Передняя стенка угла образована корнеосклеральный соединением, задняя — корнем радужки, вершина — цилиарным телом.
Главные части дренажной системы глаза — это передняя камера и угол передней камеры. В норме объем передней камеры составляет 0,15—0,25 см3. Так как влага постоянно вырабатывается и оттекает, глаз сохраняет форму и тонус. Ширина передней камеры — 2,5—3 мм.
Влага передней камеры отличается от плазмы крови: се удельный вес — 1,005 (плазмы — 1,024); на 100 мл — 1,08 г сухого вещества; pH более кислая, чем у плазмы; в 15 раз больше витамина С, чем в плазме; белков меньше, чем в плазме, — 0,02%.
Влага передней камеры вырабатывается эпителием отростков цилиарного тела. Отмечаются три механизма выработки:
активная секреция (75%);
диффузия;
ультрафильтрация из капилляров.
Влага, находящаяся в задней камере, омывает стекловидное тело и заднюю поверхность хрусталика; влага передней камеры омывает переднюю камеру, поверхность хрусталика и заднюю поверхность роговицы. В углу передней камеры находится дренажная система глаза.
На передней стенке угла передней камеры расположена склеральная бороздка, через которую перекинута перекладина — трабекула, которая имеет форму кольца. Трабекула состоит из соединительной ткани и имеет слоистое строение.
Каждый из 10—15 слоев (или пластин) с обеих сторон покрыт эпителием и отделен от соседних слоев щелями, заполненными водянистой влагой. Щели соединяются между собой отверстиями. Отверстия в различных слоях трабекул не совпадают друг с другом и становятся более узкими при приближении к шлеммову каналу.
Трабекулярная диафрагма состоит из трех основных частей: увеальной трабекулы, которая находится ближе к цилиарному телу и радужке; корнеосклеральной трабекулы и юкстаканаликулярной ткани, которая состоит из фиброцитов и рыхлой волокнистой ткани и оказывает наибольшее сопротивление оттоку водянистой влаги из глаза.
Водянистая влага просачивается через трабекулу в шлеммов канал и оттекает оттуда через 20—30 тонких коллекторных каналов или выпускников шлеммова канала в венозные сплетения, которые являются конечным пунктом оттока водянистой влаги.
Таким образом, трабекулы, шлеммов канал и коллекторные каналы являются дренажной системой глаза. Сопротивление движению жидкости по дренажной системе весьма значительно.
Оно в 100 000 раз превышает сопротивление движению крови по всей сосудистой системе человека. Это обеспечивает необходимый уровень внутриглазного давления.
Внутриглазная жидкость встречает препятствие в трабекуле и шлеммовом канале. Это поддерживает тонус глаза.
Гидродинамические показатели. Гидродинамические показатели определяют состояние гидродинамики глаза. К гидродинамическим показателям, кроме внутриглазного давления, относят давление оттока, минутный объем водянистой влаги, скорость ее образования и легкость оттока от глаза.
Давлением оттока называется разность между внутриглазным давлением и давлением в эписклеральных венах (Р0 — PV). Это давление проталкивает жидкость через дренажную систему глаза.
Минутный объем водянистой влаги (F) — это скорость оттока водянистой влаги, выраженная в кубических миллиметрах в 1 мин.
Если внутриглазное давление стабильно, то F характеризует не только скорость оттока, но и скорость образования водянистой влаги. Величина, показывающая, какой объем жидкости (в кубических миллиметрах) оттекает из глаза в 1 мин на 1 мм рт. ст. давления оттока, называется коэффициентом легкости оттока (С).
Гидродинамические показатели связаны между собой уравнением. Величину Р0 получают при тонометрии, С — с помощью тонографии, значение PV колеблется от 8 до 12 мм рт. ст. Этот показатель в клинических условиях не определяют, а принимают равным 10 мм рт. ст. Подставляя в приведенное выше уравнение полученные значения, рассчитывают величину F.
При тонографии можно рассчитать, сколько внутриглазной жидкости вырабатывается и оттекает в единицу времени, и записать изменения внутриглазного давления в единицу времени с нагрузкой на глаз.
По закону минутный объем жидкости F прямо пропорционален величине фильтрационного давления (Р0 — PV).
С — коэффициент легкости оттока, т. е. за 1 мин из глаза стекает 1 мм1 при давлении на глаз 1 мм ng.
F равно минутному объему жидкости (ее продукции за 1 мин) и составляет 4,0—4,5 мм3/мин.
ПБ — показатель Беккера, в норме ПБ меньше 100.
По эластокривой измеряют коэффициент ригидности глаза: С меньше 0,15 — отток затруднен, F больше 4,5 — гиперпродукция внутриглазной жидкости. Все это может решить вопрос о генезе повышения внутриглазною давления.
—-
Статья из книги: Глазные болезни. Полный справочник | Передерий В.А.
Лимфатическая система глаза ♥
Первые понятия о лимфообращении человека относят к XVII веку, однако благодаря затруднениям по выявлению хрупких сосудов с бесцветным содержимым его изучение прогрессировало очень медленно.
В 1896 году Gerota предложил метод окраски лимфатических сосудов лимфотропными веществами, что послужило для описания анатомии в классических научных трактатах Poirer (1898), Iossifow (1930) и Rouviere (1932).
Лимфатическая система человека (ЛС) – отдел сосудистой системы, в составе которой объединяются пути транспорта лимфы (капилляры, сосуды, протоки) и лимфатические органы (узлы, фолликулы, миндалины, селезенка), собирающие лимфу из тканей и органов и отводящие её в венозную систему.
Стенки лимфатических капилляров образованы однослойным эндотелием, через который легко проходят растворы электролитов, углеводы, жиры и белки.
Капилляры сливаются в сосуды, в стенках которых могут встречаться гладкомышечные клетки и парные двустворчатые клапаны, их просвет неравномерен с чередованием расширений и стриктур.
Долгое время обсуждается вопрос о включении в состав ЛС т.н. прелимфатических путей (тканевые щели и периваскулярные пространства). Отчасти это связано с размытостью определения лимфы.
Foldi называет лимфой только ту жидкость, которая находится внутри лимфатических сосудов и отделена от окружающих тканей эндотелием. Такое понимание лимфы разделяют наибольшее число сторонников, хотя оно и не является общепринятым.
Так, Mayerson называл лимфой перикапиллярный фильтрат (прелимфу), смешанный с тканевой жидкостью и проникший в закрытую лимфатическую систему.
Крупнейший российский лимфолог, академик Жданов, писал, что не следует называть лимфой жидкость, содержащуюся в тканях, потому что окружающая лимфатические капилляры жидкость и лимфа различны по составу, по химическим и физическим свойствам. Этой точки зрения мы и будем придерживаться далее.
Основные функции лимфы заключаются в поддержании постоянства состава и объема тканевой жидкости, возврате белка из межклеточной среды в кровеносное русло, всасывании и транспорте продуктов метаболизма и обеспечении механизма иммунитета. Непосредственно в структурах глаза лимфатические сосуды были описаны еще в 1861 г. .
Однако необходимость в специальных методах их визуализации и изучения фактически привела к литературному забвению. В современных пособиях по анатомии и физиологии зрительного анализатора информация о ЛС отсутствует или ограничена перечислением узлов, принимающих лимфу от области век и орбиты.
Тем не менее к настоящему времени в отечественной и, преимущественно, в зарубежной литературе имеется информация по анатомическим и функциональным исследованиям в этой области.
Анатомия лимфатической системы
Роговица. В 1849 г.
Боумен, вводя в ее строму ртуть и ряд масляных растворов, визуализировал мгновенное появление перекрещивающихся линий – “роговичные трубочки” Боумена, а Реклингаузен (1962), обрабатывая роговицу ляписом (нитрат серебра), обнаружил в ее слоях черные линии и щели – “лимфатические канальцы” Реклингаузена. Это легло в основу просуществовавшей порядка 100 лет “теории лимфатических щелей” как начала ЛС переднего отрезка глаза.
Однако работы конца XX века (Jmai и Oikawa, 1972) окончательно доказали отсутствие прямой связи тканей роговицы с лимфатиками лимбальной зоны.
В настоящее время принято считать, что тканевая жидкость роговицы лишь всасывается через стенку лимфатических капилляров лимба, которые и являются начальным отделом ЛС.
Это было установлено Foldi (1972), отметившим выраженное замедление всасывания введенной в роговицу гомогенной серы после шейной лимфоблокады, и подтверждено Stremke (1979), описавшим эвакуацию меченого 35S роговичного гликопротеина из аллогенного роговичного трансплантата в регионарные лимфоузлы.
Современные иммуногистохимические исследования с антителами, специфичными к маркеру лимфатического эндотелия (LIVE-1), фиксируют наличие лимфатических сосудов в роговице только в случае ее неоваскуляризации.
Бульбарная конъюнктива. Почти 165 лет назад топографию конъюнктивальных лимфатиков стали изучать с помощью посмертных инъекций ряда веществ, а первую прижизненную окраску произвел Knusel (1924) с помощью субконъюнктивальной инъекции метиленового синего.
До настоящего времени, а в ряде случаев и в наши дни применяют темно-синий краситель patent-blau. В 1974 г. Benedikt осуществил конъюнктивальную лимфографию с помощью флюоресцеина натрия.
В СССР эта методика была усовершенствована и впервые использована для функциональных исследований ЛС глаза профессором В.Ф. Шмыревой.
В настоящее время в лимфатическом сплетении конъюнктивы выделяют ряд отделов, в каждом из которых присутствует поверхностный и глубокий слои.
Лимфатический круг Тейхмана: лимбальное круговое сплетение тончайших лимфатических сосудов. Находится в тесной связи с лимбальными артерио-венозными капиллярными аркадами.
Радиальные лимфатические сосуды (поверхностное и глубокое сплетения) расположены перпендикулярно лимбу в зоне палисадов Фогта.
Находясь в тесном контакте с венозным и артериальным руслом данной зоны, радиальные лимфатические сосуды далее дренируются в перикорнеальное лимфатическое кольцо.
Перикорнеальное лимфатическое кольцо образовано 2 и более относительно крупными коллекторами, расположенными на расстоянии 3-8 мм от лимба как в поверхностных, так и в глубоких слоях.
От перикорнеального кольца лимфа оттекает далее в сторону экватора, в густую сеть широко анастомозирующих между собой извитых лимфатических сосудов. Диаметр их значительно больше, чем у кровеносных сосудов.
Вдоль всего протяжения имеются перетяжки в местах расположения клапанов и расширения (ампулы) между ними, что придает сосудам вид четок.
По анатомии оттока лимфы из конъюнктивы эту сеть подразделяют на 4 квадранта: верхний, нижний, медиальный и латеральный.
С височной стороны сосуды объединяются в крупный глубокий лимфатический выпускник, идущий в сторону наружной спайки век, с носовой они чаще сливаются в несколько сосудов. В 1930 г. Slorca описал верхний и нижний собирающие каналы.
Первыми лимфоузлами для конъюнктивальных лимфатиков являются околоушные, также установлены дренажные связи с подчелюстными и шейными лимфоузлами.
Лимфатические сосуды тарзальной конъюнктивы мелкие и трудно контрастируемые. Отток лимфы осуществляется в сосуды век по краю хряща.
Лимфатические сосуды век подразделяют на поверхностное претарзальное сплетение, дренирующее кожу и мышцы, и глубокое посттарзальное (хрящ и конъюнктива век).
От них лимфа поступает в сосуды, идущие в поверхностные и глубокие околоушные лимфоузлы, так же как и лимфатики слезной железы.
Сосуды же слезного мешка сопровождают лицевую вену и впадают в поднижнечелюстные узлы, а сосуды носослезного канальца соединяются с сосудами носа и впадают как в поднижнечелюстные, так и в глубокие шейные лимфатические узлы.
Из передней камеры глаза внутриглазная жидкость, помимо классического пути “шлеммов канал – водяные вены – венозная система” и увеосклерального пути оттока, также дренируется по периваскулярным пространствам и частично, возможно, транссклерально, всасываясь, в конечном итоге, в капилляры лимфатической системы.
Одними из первых исследователей, предположивших, что около четверти объема водянистой влаги дренируется по увеосклеральному пути, были Bill и Hellsing (1965), также у истоков его исследований стояли Phillips (1971), Нестеров (1976), Черкасова (1977).
Применяя интракамеральные инъекции соединения радиоактивного тория (торотраст), Jnomata (1972), а позже Cole и Monzo (1976) подтвердили путь оттока камерной влаги по увеосклеральному пути мимо хориоидеи к структурам зрительного нерва.
Gruntzig (1976) в эксперименте на собаках, используя радиоактивный микроколлоид 99mTc, зафиксировал контраст в ретробульбарном пространстве и далее в шейных лимфоузлах.
В указанных выше исследованиях с торотрастом, Jnomata и Cole также показали путь оттока жидкости из радужки, цилиарного тела и хориоидеи по увеосклеральному пути и периваскулярным пространствам этих структур. Несмотря на предположения в начале XX века о наличии лимфатических сосудов в этих структурах, исследованиями с помощью электронной микроскопии было показано их отсутствие (Casley-Smith, 1978).
Этой же методикой была подробно исследована структура перивазальных пространств. Gartner (1966) показал, что артериолы и венулы сосудистого тракта и сетчатки сопровождаются пространствами, содержащими коллагеновые фибриллы, отростки базальной мембраны и адвентициальных клеток. Foldi (1972) после шейной лимфоблокады отмечал офтальмоскопическую картину ретинального отека.
Позднее в экспериментах на кошках Casley-Smith (1978), полностью удаляя и перевязывая все поверхностные и глубокие лимфоузлы и протоки, фиксировал с помощью электронной микроскопии выраженное расширение периваскулярных пространств радужки, хориоидеи и сетчатки, наполненных жидкостью с высоким содержанием белка.
Эти исследования косвенно доказывают связь данных структур с лимфатической системой.
В целом, на основании целого ряда исследований, в конце XX века зарубежные лимфологи сошлись во мнении, что стекловидное тело, интерстиций между глиальными клетками диска зрительного нерва, мягкая мозговая оболочка между пучками нейронов зрительного нерва, перивазальные пространства центральных сосудов и субарахноидальное пространство зрительного нерва являются единым прелимфоваскулярным путем.
Действительно, применяя современный гистохимический анализ, Gausas (1999) не обнаружил собственных лимфатических сосудов в орбите ни в мышцах, ни в жировой ткани, за исключением слезной железы и dura mater зрительного нерва. Анализ с применением специфических моноклональных антител к лимфатическим сосудам (D2- 40) также не обнаружил таковых в орбитальном содержимом. В 2011 г.
Gupta (Торонто, США) выступила на Всемирном глаукомном конгрессе с докладом об обнаружении лимфатических сосудов в структуре цилиарного тела. На вопрос о возможных дальнейших путях оттока лимфы профессор сказала, что предполагает наличие лимфатических путей в орбите, хотя это не доказано.
Исходя из работ ее коллектива, было предложено увеосклеральный отток жидкости называть увеолимфатическим.
Физиология лимфатической системы
Возможности лимфокинетики переднего отрезка глаза стали активно изучаться спустя несколько лет после открытия в этой зоне ЛС. К тому времени в офтальмологической практике для терапии воспалительных заболеваний глаз с целью рассасывания инфильтратов и анальгезирующего эффекта активно применяли дионин (этилморфина гидрохлорид) в виде 1-2% раствора и мази.
Wolfberg (1899) первый обратил внимание на “целебное наполнение всего тракта конъюнктивы и краев век лимфой” при инстилляции дионина. Дальнейшие исследования Birch-Hirschfeld (1909), Friedburg (1978) и Gruntzieg (1979) показали выраженное расширение лимфатической системы конъюнктивы, сопровождающееся усилением пассажа жидкости.
Sugar (1957) выявил расширение лимфатиков после субконъюнктивальной инъекции кортизона.
Исследования лимфокинетики с помощью наиболее распространенных красителей (метиленовый синий, patent-blau) имели существенные недостатки, заключающиеся в трудности самостоятельного заполнения сосудов и невозможности объективного определения динамики лимфотока в связи с высоким молекулярным весом красителей и низкой скоростью лимфотока. Таким образом, оптимальными красителями послужили низкомолекулярные соединения (флюоресцеин Na). Стенка лимфатических сосудов и капилляров проницаема на всем протяжении, и при субконъюнктивальной инъекции флюоресцеин поступает по всей окружности созданного депо красителя, свободно продвигаясь естественным током лимфы. Окрашивая одним из первых жидкость передней камеры флюоресцеином после фистулизирующей антиглаукомной хирургии, Benedikt (1974) показал, что поступая в фильтрационную подушку внутриглазная жидкость активно всасывается в лимфатическую сеть конъюнктивы.
После субконъюнктивального введения в паралимбальную зону верхнего сегмента 0,05 мл стерильного 10% раствора флюоресцеина Na проф. В.Ф. Шмырева производила фотосъемку и оценивала число сосудов, структуру, минимальный, максимальный и средний диаметры, линейную и объемную скорости лимфотока.
Согласно ее данным, основная функция лимфатиков бульбарной конъюнктивы состоит в освобождении интерстициального пространства от избытка тканевой жидкости, макромолекул и клеточных остатков. В норме лимфатические сосуды находятся в основном в спавшемся состоянии.
В условиях патологии, сопровождающейся деструкцией тканей, лимфатическая система начинает активно функционировать.
Известно, что количество лимфы зависит от уровня клеточного метаболизма. Действительно, в норме у лиц до 50 лет при флюоресцентной лимфоангиографии лимфатики выявлялись только в 17%. С увеличением возраста их число возрастало до 33% (60 лет) и до 65% (старше 60).
Линейная скорость лимфотока в контрастированных сосудах большая (до 7 мм/мин) – признак быстрой эвакуации лимфы. Объемная скорость лимфотока низкая (до 1 мм3 /мин) – признак отсутствия потребности в активном лимфатическом дренаже тканей.
Известно, что с возрастом происходят изменения в структурах дренажной системы глаза, обусловленные естественным процессом старения, следствием чего и явилась более частая выявляемость лимфатических сосудов у лиц пожилого возраста.
Иную картину наблюдали при глаукоме. Число контрастируемых сосудов увеличивалось вплоть до мощной разветвленной сети (до 10 анастомозирующих лимфатиков увеличенного диаметра до 1 мм). Средний диаметр оказывается в 1,5 раза больше, чем при возрастной норме.
Перетяжки в местах расположения клапанов исчезают, ампулообразные расширения сглаживаются, и лимфатические сосуды приобретают вид колбасообразных цилиндров. Линейная скорость лимфотока уменьшается в 1,5 раза, а объемная скорость увеличивается почти в 4 раза за счет увеличения количества контрастированных сосудов и их диаметра.
В целом, лимфатическая система переднего сегмента глаза при глаукоме характеризуется нагруженностью, а в запущенных случаях – перегруженностью.
Степень функциональной нагрузки связывается со степенью деструкции дренажной зоны склеры.
При слабой степени деградации коллагеновых волокон и сохранении резерва путей оттока внутриглазной жидкости объёмная скорость лимфотока в 5 раз меньше, чем при грубых деструк- тивных изменениях склеральных дренажных путей.
Накопление продуктов распада тканей дренажной зоны, вероятно, и ведет к активному функциониро- ванию лимфатической системы переднего сегмента глаза и характерной лимфоангиографической кар- тине при первичной глаукоме. Результатом исследований В.Ф.
Шмыревой также стали рекомендации по выбору медикаментозного и хирургического лечения в зависимости от нагрузки на лимфатики, а также заключения о важной роли бульбарной конъюнктивы в пролонгации гипотензивного эффекта антиглаукомных операций.
Таким образом, лимфатическая система глаза является важным анатомо-физиологическим дренажным комплексом, обладающим мощными резервными возможностями в условиях патологии, значение которой следует изучать и в дальнейшем.
Причины повышения глазного давления у взрослых
Повышение внутриглазного давление (ВГД) является одной из самых частых причин, заставляющих взрослых людей обращаться к офтальмологу. И хотя эта патология не является смертельно опасной, при отсутствии должного лечения она может привести к полной потери зрения.
Глазное давление может повышаться по самым разным причинам, в одних случаях этому способствует наличие у человека сопутствующего заболевания, в других – неблагоприятные условия для жизни и трудовой деятельности.
Подробно рассмотрим причины и факторы, провоцирующие повышение глазного давления.
Патологии, для которых характерно повышение глазного давления
Существуют две основные патологии, характеризующиеся повышением глазного давления: глаукома и офтальмогипертензия.
Оба состояния объединяет общий механизм повышения глазного давления, только в первом случае (при глаукоме) повышение давления сопровождается патологическими изменениями зрительной системы глаза, а во втором случае таких изменений не наблюдается. Чтобы лучше понять причины повышения ВГД, следует немного углубиться в физиологию.
Человеческий глаз образно можно представить себе, как полый шар с ригидной сеткой. Чем больше объем его содержимого, тем выше давление в его полости.
Возникновение глаукомы обуславливается нарушением процесса естественного оттока влаги. Естественно, что и в случае увеличения объема крови внутри глаза давление внутри него будет расти.
ВГД возрастает также при уменьшении размера глазного яблока на фоне сохранения объема его содержимого.
Если говорить о глаукоме, то причины повышения глазного давления разнятся в зависимости от формы заболевания. Выделяют два типа глаукомы:
О глаукоме говорят в случае продолжительного повышения глазного давления.
Диагноз «Офтальмогипертензия» ставят тогда, когда внутриглазное давление повышается периодически или же, как в случае с глаукомой, постоянно держится на высоком уровне, но при этом поражения зрительного диска не обнаруживается.
Специалисты подразделяют офтальмогипертензию на симптоматическую и эссенциальную.
Эссенциальная офтальмогипертензия характерна для людей старше сорока лет. Естественные возрастные изменения зрительной системы провоцируют уменьшение активности секреции внутриглазной жидкости, процесс ее оттока так же становится затруднительнее.
Оба процесса в норме всегда уравновешены, и колебания внутрглазного давления фактически никогда не отмечается.
В том случае, если между оттоком влаги и ее секрецией возникает существенный дисбаланс (железы продуцируют больше жидкости и она не успевает выводится) давление внутри глаза начинает расти.
Для эссенциальной офтальмогипертензии характерны умеренное и чаще всего симметричное повышение внутриглазного давления в обоих глазных яблоках, отсутствие типичных для глаукомы изменений со стороны диска зрительного нерва и обзора поля зрения. Показатели гидродинамики и гемодинамики прямо пропорциональны на обоих глазах.
Показатели оттока из глаза водянистой влаги остаются в пределах нормы.
По мнению многих специалистов-офтальмологов, эссенциальная офтальмогипертензия имеет преимущественно стабильное или даже регрессирующее течение, потому как с возрастом пациента отличитя в системах продукции и оттока внутриглазной жидкости постепенно сходят на нет.
Симптоматическая офтальмогипертензия развивается в результате каких-либо патологий зрительной и других систем организма, а также вследствие воздействия некоторых медикаментозных препаратов.
Патология не является самостоятельным заболеванием, а лишь одним из проявлений какой-либо другой проблемы. Офтальмогипертензия также не сопровождается возникновением типичных для глауком изменений со стороны поля зрения и диска зрительного нерва.
Можно подумать, что симптоматическая офтальмогипертензия в принципе ничем не грозит, но это совсем не так! Ее длительное течение в большинстве случаев постепенно трансформируется во вторичную глаукому, отсутствие лечения которой приводит к значительному ухудшению качества зрения, вплоть до полной его потери. По этой причине устранению симптоматической офтальмогипертензии врачи уделяют особое внимание.
Симптоматическая офтальмогипертензия бывает нескольких типов:
- Увеальный тип. Развивается на фоне острого или хронического течения воспалительных заболеваний глаз (например, при ирите, иридоциклите, кератоиридоциклите, а также при глаукомоциклитических кризах).
- Токсический тип. Провоцируется интоксикацией организма некоторыми веществами (чаще всего этими веществами являются тетраэтилсвинец фурфуролом).
- Кортикостероидный тип. Характерен для людей, которые длительное время практикуют местное или общее лечение кортикостероидными препаратами.
- Эндокринный тип. Причиной повышения глазного давления в этом случае служат такие заболевания и состояния какгипотиреоз, тиреотоксикоз, женский патологический климакс.
- Диэнцефальный тип. Возникает на фоне гипоталамусных нарушений, для которых характерен воспалительный процесс определенной зоны головного мозга.
Провоцирующие или ассоциированные с офтальмогипертензией факторы сходны с причинами развития глаукомы. Наиболее распространенными называют:
- Избыточную продукцию водянистой влаги. Водянистая влага представляет собой прозрачную жидкость, которая продуцируется цилиарным телом – структурой, которая располагается за радужкой глаза. Эта жидкость оттекает через зрачок и заполняет собой переднюю камеру глаза – свободное пространство между радужной оболочкой и роговицей.
Отток жидкости осуществляется через особую структуру – трабекулярную сеть. Она располагается на периферии передней камеры глаза, в зоне соприкосновения роговицы и радужки. Если цилиарное тело производит чересчур много водянистой влаги, по законам физики давление внутри глаза будет возрастать. - Недостаточный отток водянистой влаги. Если отток водянистой влаги из глаза идет не так быстро, как должно быть в норме, происходит нарушение баланса между выработкой жидкости и ее выведением. Эта причина повышения внутриглазного давление является наиболее актуальной для людей среднего и пожилого возраста.
- Как побочный эффект при лечении стероидными лекарственными препаратами. Чаще всего повышение глазного давления не глаукомной этимологии наблюдается у астматиков на фоне применения стероидосодержащих медикаментов и у пациентов, которые перенесли оперативное вмешательства на глаза и применяющие после операции глазные капли на основе стероидов.
- Травмы и механические повреждения глаз. Повреждение глазного яблока в любом случае оказывает негативное влияние на баланс выработки и оттока физиологической водянистой влаги, вследствие чего и происходит повышение глазного давления. Важно иметь ввиду, что нередко после травмы глаза проходит много месяцев и даже лет, прежде чем начнет развиваться офтальмогипертензия. Поэтому, даже если человек не ощущает никакого дискомфорта в глазах, нарушения зрения не наблюдается, все же он находится в группе риска повышения глазного давления, а значит профилактические осмотры (после травмы) у врача-офтальмолога должны чаще, чем обычно.
Также повышение глазного давления наблюдается при псевдоэксфолиативном синдроме, синдромах пигментной дисперсии и корнеальной дуги.
В заключение
Подводя итоги вышесказанному, можно сделать один вывод: повышение глазного давления происходит по причине нарушения секреции и оттока водянистой влаги из глазной полости.
А факторы, которые спровоцировали это нарушения, могут быть различными.
Стоит иметь в виду и тот факт, что глаукома и офтальмогипертензия тесно связаны с наследственным фактором: если ваш кровный родственник имел повышенное глазное давление, то вы находитесь в зоне риска.
Измерение ВГД тонометром Маклакова